Détails du sujet
Glycémie et diabète
Questionnaire sur la diversité et la digestion des glucides alimentaires, sur les mécanismes permettant la régulation de la glycémie et sur l'origine et les traitements des diabètes de type I et II.
Toutes les cartes
De quels atomes sont composés les glucides alimentaires ?
D’atomes de carbone, d’oxygène et d’hydrogène.
A quel type de molécules appartiennent les glucides ?
Les molécules organiques.
Qu’appelle-t-on oses ou monosaccaharides ? Donner 2 exemples d’oses.
Ce sont des glucides de petite taille non hydrolysables.
Exemples : glucose et fructose (mais aussi ribose, galactose ...)
Quelle est la formule brute du glucose et du fructose ?
C6H12O6
Qu’appelle-t-on diholosides ou disaccaharides ? Donner 2 exemples d’oses.
Ce sont des glucides formés de l’assemblage de 2 oses et donc hydrolysables.
Exemples : saccharose et lactose (mais aussi maltose)
Comment appelle-t-on les glucides de grande taille ? Donner 2 exemples.
Les polyholosides ou polysaccharides.
Exemples : amidon, glycogène (mais aussi cellulose)
Quelle caractéristique présente les oses vis-à-vis de la barrière intestinale ?
Les oses, du fait de leur petite taille, peuvent traverser directement la barrière intestinale pour servir de nutriments.
Que doivent subir les diholosides et polyholosides pour pouvoir traverser la barrière intestinale ?
Une hydrolyse.
Comment nomme-t-on les molécules catalysant (accélérant) l’hydrolyse des glucides lors de la digestion ?
Les enzymes digestives.
Où trouve-t-on les enzymes digestives ? Donner 2 exemples.
Dans les sécrétions digestives
Exemples : salive, suc gastrique, suc pancréatique, bile, suc intestinal
Qu’est-ce qu’une enzyme ?
Une molécule de nature protéique catalysant une réaction chimique.
Expliquer le mode d’action d’une enzyme
Une enzyme se fixe sur un substrat au niveau de son site actif, dont la forme est complémentaire de celle du substrat : il se forme alors un complexe enzyme-substrat qui permettra la formation de produit(s) et la libération de l’enzyme qui pourra intervenir dans de nouvelles réactions.

Quels paramètres peuvent modifier l’activité d’une enzyme ?
Les variations de température et de pH s’éloignant des conditions d’activité maximale de l’enzyme.
Quelles sont les spécificités d’une enzyme ? Expliquer.
- La spécificité de substrat : une enzyme donnée ne peut agir que sur un seul substrat.
- la spécificité d’action : une enzyme donnée catalyse un type de réaction chimique précis.
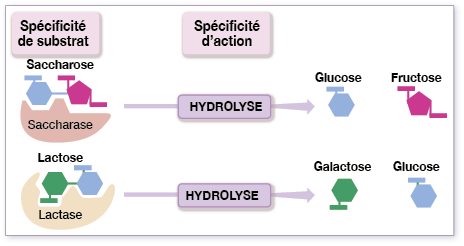
Comment s’explique la spécificité de substrat d’une enzyme ?
Elle s'explique par la complémentarité de la forme du site actif de l'enzyme avec celle du substrat.

Quel est le devenir des produits d’hydrolyse des glucides alimentaires (principalement du glucose) ?
Ils sont absorbés au niveau de la barrière intestinale et pénètrent dans la circulation générale.
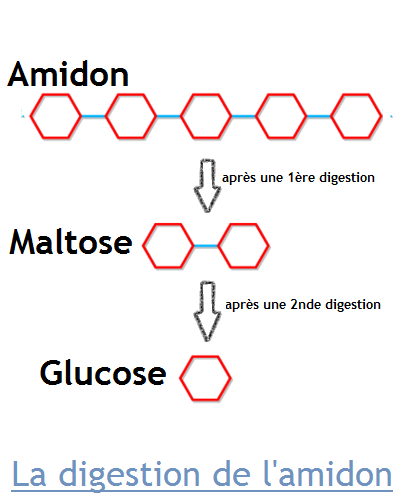
En quoi sont transformés les polyholosides (= polysaccharides) contenus dans les aliments comme le pain ou la pomme de terre ?
L'amidon, polyholoside contenu dans le pain ou la pomme de terre est transformé en maltose puis en glucose au cours de la digestion.
Qu’est-ce que la glycémie ?
C’est la concentration plasmatique en glucose, dont la valeur à jeun est normalement comprise entre 0,7 et 1,1 g.L-1 (= normoglycémie).
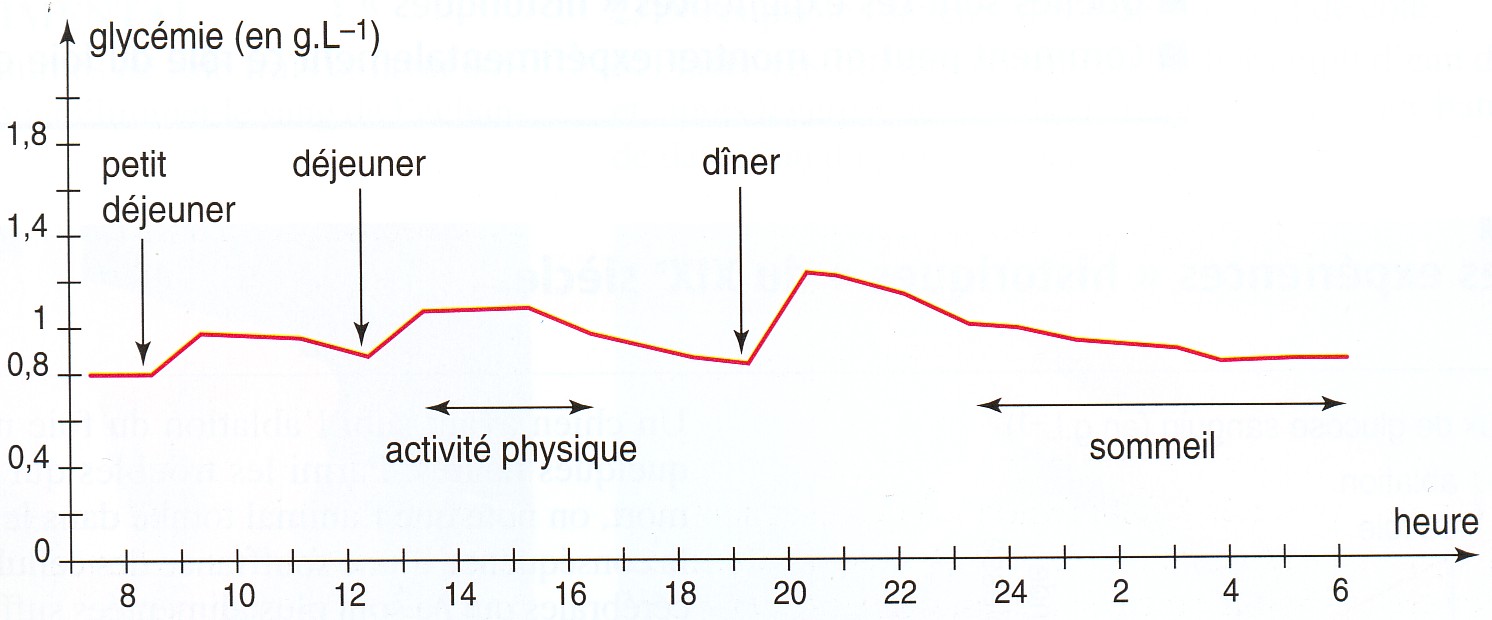
Quels facteurs peuvent faire varier la glycémie au cours de la journée ?
- La prise de repas augmente la glycémie.
- l’activité physique ou le sommeil diminue la glycémie.
Dans quel organe se trouvent les cellules permettant la détection de la glycémie ? Comment se nomment-elles ?
Le pancréas et plus précisément les îlots de Langerhans.
Ce sont les cellules alpha et béta qui détectent les variations de la glycémie.
Quels sont les écarts de la glycémie chez un individu en bonne santé ?
entre 0.9 et 1.1 g.L-1.
Quels sont les écarts de la glycémie chez un individu en bonne santé ?
entre 0.9 et 1.1 g.L-1
Comment s’appelle la transformation du glycogène en glucose dans la cellule hépatique ?
La glycogénolyse.
Quels sont les molécules secrétées par les îlots de Langerhans du pancréas et dans quelles situations ?
- l’insuline en cas d’hyperglycémie.
- le glucagon en cas d’hypoglycémie.
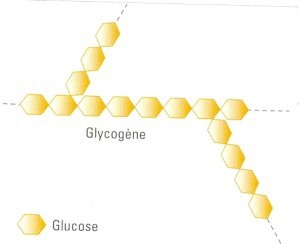
Quelle est la forme de stockage du glucose dans les cellules hépatiques et musculaires ?
C’est le glycogène.
Comment se nomme l’hormone hypoglycémiante ?
L’insuline.
Comment se nomme l’hormone hyperglycémiante ?
Le glucagon.
Quel sont les rôles précis du foie dans le métabolisme humain vis-à-vis de la glycémie ?
Le foie stocke le glucose sous forme de glycogène en cas d’hyperglycémie et redistribue le glucose dans la circulation générale en cas d’hypoglycémie.
Quelles cellules des îlots de Langerhans du pancréas sécrètent le glucagon ?
Les cellules alpha.
Quelles cellules des îlots de Langerhans du pancréas sécrètent l’insuline ?
Les cellules beta.
Quelles sont les cellules cibles du glucagon ?
Uniquement les cellules hépatiques (hépatocytes).
Qu'est-ce que la glycogénolyse ? quel est son but ?
C'est la voie métabolique qui permet, dans le foie et le muscle, la synthèse de glycogène à partir du glucose. Son but principal est la mise en réserve du glucose issu d'une alimentation riche en glucides.
Quelles sont les cellules cibles de l’insuline ?
Les cellules hépatiques (hépatocytes), les cellules musculaires (myocytes) et les cellules adipeuses (adipocytes).
Que sont les diabètes et quelles sont leurs conséquences sur la santé ?
Ce sont des maladies liées à un défaut de régulation de la glycémie : cela provoque une hyperglycémie chronique, supérieure à 1,26 g.L-1 en l’absence de traitement.
Quels sont les symptômes et l’âge de déclaration d’un diabète de type I ?
- Les symptômes : amaigrissement, soif intense, polyurie.
- L’âge de déclaration : enfant, adolescent ou jeune adulte.
Quels sont les symptômes et l’âge de déclaration d’un diabète de type II ?
- Les symptômes : surpoids ou obèsité ; IMC > 30 ; pas d’autres symptômes particuliers.
- L’âge de déclaration : adulte mais l’âge moyen diminue de plus en plus.
Quel sont les résultats d’hyperglycémie provoquée dans chacun des 2 types de diabètes ?
Pour le DT1 : hyperglycémie et aucune sécrétion d’insuline
Pour le DT2 : hyperglycémie et sécrétion d’insuline ± importante mais retardée et plus longue
Comment évolue l'insulinémie chez un individu atteint de DT2 sévère par rapport à un individu prédiabétique après un test d'hyperglycémie provoquée ? Pourquoi ?
Chez un individu atteint de DT2 sévère, l'insulinémie reste faible car les cellules beta qui produisent l'insuline sont devenues inactives, alors que chez un individu prédiabétique, l'insuline est sécrétée mais n'a pas d'effet sur l'hyperglycémie car les cellules cibles sont devenues insulino-résistantes.
Quelle est la corpulence des malades atteints de DT1 par rapport à ceux atteints de DT2 ?
Elle est normale ou faible pour les malades atteints de DT1, mais elle est élevée (obésité) pour les malades atteints de DT2.
Quelle est la cause du DT1 ?
La destruction des cellules beta des ilôts de Langerhans du pancréas par des lymphocytes T et des anticorps anti-îlots : c'est une maladie auto-immune.
Quels traitements sont proposés aux malades atteints de DT1 ?
Des injections d'insuline et un régime alimentaire adapté.
Quels traitements sont proposés aux malades atteints de DT2 ?
Un régime alimentaire adapté, une augmentation de l'activité physique et la prise de médicaments hypoglycémiants.
Pourquoi dit-on que les diabètes sont des maladies multifactorielles ?
Leur apparition est liée à l'interaction de facteurs génétiques et environnementaux.